De lokale situatie met betrekking tot amputaties van de onderste extremiteiten op Curaçao verschilt in belangrijke mate van de situatie in Nederland. De verschillen zijn nog vele malen groter als het gaat om de (toegang tot een) prothesevoorziening en zullen in dit artikel nader worden uitgelegd.
DRS. J.D. ( JUAN) MARTINA
Revalidatiearts Revalidatiecentrum Curaçao, onderdeel van De Stichting Gehandicapten en Revalidatiezorg (SGR) Groep
Foto’s: Juan Martina
Curaçao kent een zeer hoge incidentie van diabetes mellitus (DM) maar exacte cijfers zijn niet bekend. De geschatte prevalentie van self reported diabetes mellitus op Curaçao varieert tussen 14% en 25% volgens een bevolkingsonderzoek gepubliceerd in
2007 door het toenmalige Bureau Ziektekosten Voorzieningen. Recentere cijfers zijn niet voorhanden. In oktober 2021 hebben we de belangrijkste aspecten rondom de amputatie en prothesiologie op Curaçao gepresenteerd op het revalidatiecongres van de Nederlands Antilliaanse Stichting voor Klinisch Hoger Onderwijs(NASKHO) naar aanleiding van een retrospectief onderzoek van de periode januari 2017 tot september 2021.
De cijfers
Op Curaçao worden gemiddeld 60 beenamputaties (exclusief amputaties onder de enkel) per 100.000 inwoners per jaar verricht, wat neerkomt op 96 per jaar. 52 van de 96 patiënten met een amputatie worden door de revalidatiearts verwezen voor revalidatie in het revalidatiecentrum. De overige 44 patiënten hebben geen indicatie voor medisch specialistische revalidatie vanwege forse comorbiditeit of psychiatrische stoornissen.
De etiologie van de amputaties is als volgt: DM 60%, perifere vaatziekte 35%, trauma 4% en tumor 1%. Van de patiënten met een amputatie is 60% man, 40% vrouw, met een gemiddelde leeftijd van 63,24 jaar. De meest frequente comorbiditeiten zijn na diabetes mellitus: hypertensie, nierinsufficiëntie, hart- en vaatziekten, hypothyreoïdie, dementie en CVA. Van de patiënten heeft 70% twee of meer comorbiditeiten.
Tussen januari 2017 en september 2021 werden 210 patiënten met een beenamputatie naar het revalidatiecentrum Curaçao verwezen. Het aantal amputaties naar operatieniveau was als volgt:
- Transtibiale amputatie (TTA): 132
- Transfemorale amputatie (TFA): 45
- TTA bilateraal: 19
- TFA bilateraal: 5
- TTA en TFA: 9
Van de 210 patiënten die naar het revalidatiecentrum werden verwezen bleken 148 (70,5%) een indicatie te hebben voor prothetisering. Dit betekent dat bij 29,5% van de patiënten geen prothese werd voorgeschreven (door complicaties, door overlijden of omdat het vastgestelde activiteitenniveau volgens de internationale classificatie te laag was (K0 of K1) om in aanmerking te komen voor het verstrekken van een prothese volgens de regels van de zorgverzekeraar, de Sociale Verzekeringsbank (SVB).
Het tijdsbestek tussen amputatie en consult revalidatiearts bedroeg bij meer dan 90% van de patiënten tussen twee en zeven dagen. De tijdsduur tussen start fysiotherapie en verstrekking van de prothese was 11,6 weken, terwijl de tijdsduur tussen voorschrijven van de prothese en de daadwerkelijke levering 8,9 weken was. De prothesetraining nam ca. 30 weken in beslag. De totale tijd- spanne vanaf het moment van de amputatie tot einde revalidatie was 54,3 weken.
Het revalidatieproces
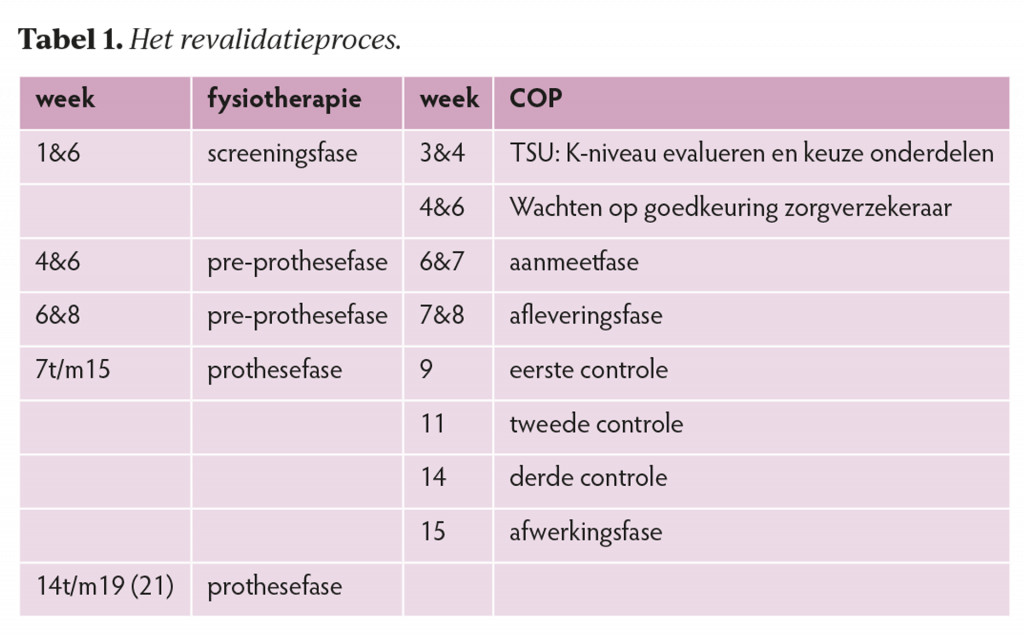
De revalidatie van patiënten met een beenamputatie op Curaçao vindt zoveel mogelijk plaats volgens de richtlijn amputatie en prothesiologie in Nederland, rekening houdend met de lokale (financiële) beperkingen en mogelijkheden. De keuze van het type prothese wordt doorgaans bepaald door:
- Leeftijd en activiteitenniveau van de patiënt
- Algemene conditie/comorbiditeit
- Amputatieniveau
- Lengte, vorm, belastbaarheid stomp
- Toestand van huid en weke delen
- Toestand van proximale gewrichten
- Functie niet-geamputeerde been
- Financiële mogelijkheden/verzekering
Nazorg
Gedurende het eerste jaar na verstrekking van de prothese wordt de patiënt elke vier maanden ter controle gezien op het technische spreekuur, in het tweede jaar elke zes maanden en vanaf het derde jaar vindt controle een keer per jaar plaats. Uiteraard kan de patiënt bij problemen altijd terecht bij de orthopedische werkplaats. Bij de controles wordt gekeken naar de pasvorm van de prothese, de uitlijning en de aanwezigheid van stomppijn, fantoompijn, huidproblemen en technische mankementen. 70% van de patiënten meldt fantoomsensaties en bij 60% is er sprake van fantoompijn.
De problemen en uitdagingen
De problemen die we in de dagelijkse praktijk tegenkomen kunnen worden onderverdeeld in: Patiënt-gerelateerde problemen (culturele aspecten, socio-economische situatie, slechte voedingsgewoontes, inadequaat schoeisel, diabetescontrole en therapietrouw, acceptatie en comorbiditeit). Organisatorische aspecten (wachtlijst, planning, personeelsbezetting). Medische factoren (comorbiditeit, beperkte beschikbaarheid vaatchirurgen, variatie in operatietechniek en amputatievaardig- heden, gebrek aan interesse voor amputaties door chirurgen).
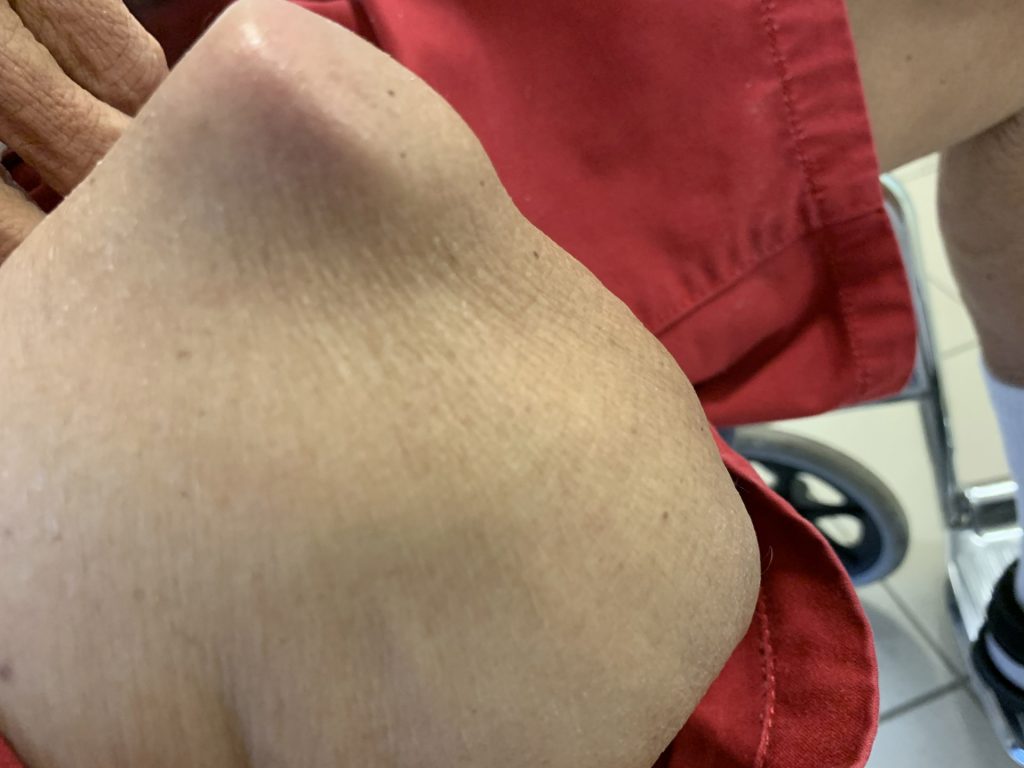
Zie figuur 1a en 1b.
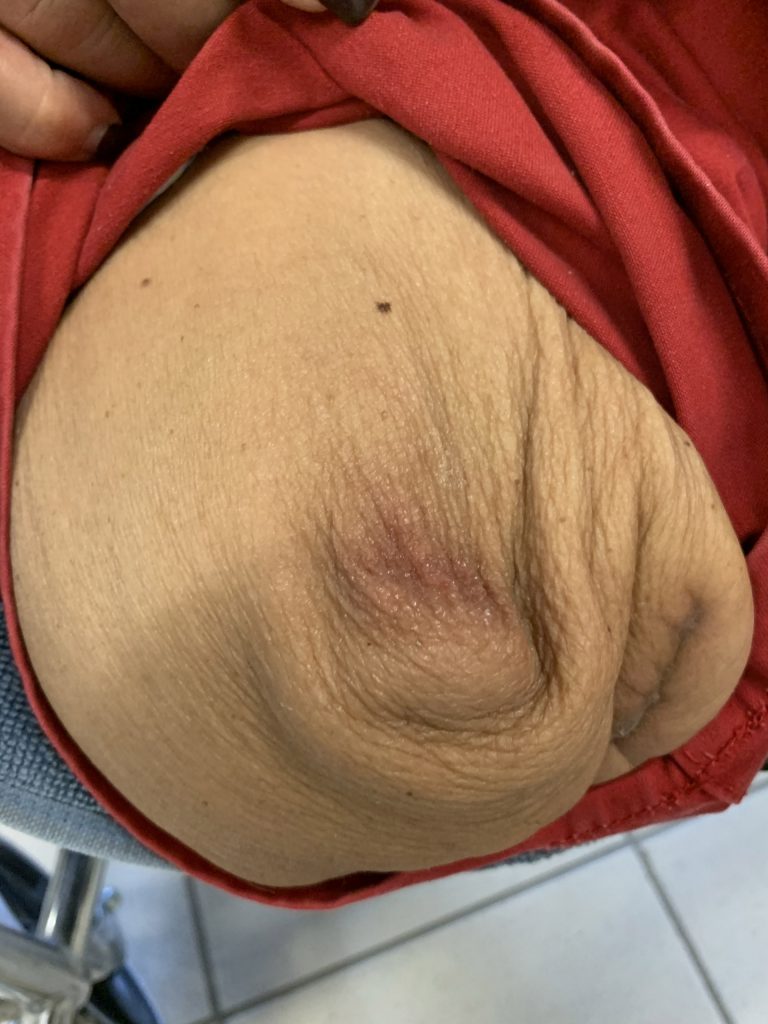
transfemorale amputatie.
Beleid Sociale Verzekeringsbank (SVB)
Wellicht is het ondoorgrondelijke en onrechtvaardige zorgbeleid van de grootste verzekeraar van Curaçao, de SVB (90% van alle verzekerden), het belangrijkste obstakel voor een optimale revalidatiezorg op het eiland, zeker op het gebied van hulp- en kunstmiddelen zoals prothesen, orthesen, rolstoelen, speciaal schoeisel, etc.
Willekeur bij de beoordeling van aanvragen van voorzieningen
Het beleid van de SVB op Curaçao wordt gekenmerkt door een grote mate van willekeur bij de verstrekkingen. Als men contacten heeft binnen de SVB krijgt men onvoorwaardelijk de voorgeschreven voorzieningen goedgekeurd die anderen om onduidelijke redenen niet krijgen. Er zou een intern beleidsdocument bestaan dat niet voor externe partijen inzichtelijk is. Het dekkingspakket is beperkt en staat een optimale re-integratie van de patiënten in de weg. Als voorbeeld: iemand met een amputatie heeft naast de prothese, geen recht op een rolstoel. Een hoog-laag bed, douchestoel en huisaanpassingen voor mensen met ernstige mobiliteitsbeperkingen worden niet verstrekt. Aangepast schoeisel kan in principe alleen bij mensen met een diabetische voet worden voorgeschreven en niet bij andere voetpathologie. Patiënten met een amputatie en een activiteitenniveau K0 en K1 hebben geen recht op een (sier)prothese. Loophulpmiddelen worden niet vergoed. Een nijpend probleem is de vervangingsregeling van prothese (kokers). Tot drie jaar geleden was het mogelijk om een prothese- koker na twee of drie jaar te vervangen wanneer door slijtage van de onderdelen of atrofie van de stomp deze niet meer een adequate pasvorm had. Tegenwoordig is vervanging van een koker pas na vijf jaar mogelijk. Dit is helaas voor veel patiënten reden om niet meer te kunnen lopen. Zie figuur 2a t/m 2d.



Een gelukkige uitzondering op het eiland wordt gevonden bij de particuliere zorgverzekeraars. Alleen de happy few (slechts ca. 10% van alle verzekerden is particulier verzekerd) op het eiland hebben toegang tot adequate en moderne prothesen die door de orthopedische werkplaats gefabriceerd kunnen worden.
Tarieven
De prijzenlijst die door de SVB gehanteerd wordt bij de vergoeding van orthopedische hulpmiddelen is sinds begin jaren nul (na 2000) nooit bijgesteld. Vaak moet de orthopedische werkplaats onder kostprijs de producten leveren. De lijst van producten die vergoed worden wordt steeds kleiner en er mogen geen nieuwe producten aan de lijst toegevoegd worden. Er is derhalve geen mogelijkheid voor innovatie.
Vergelijking vergoeding prothesen
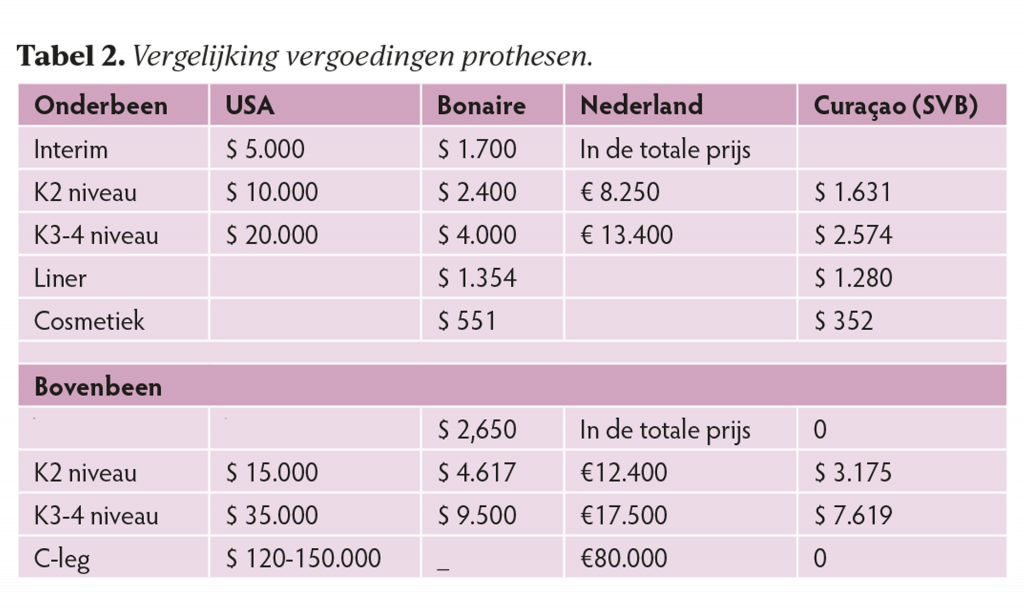

jaren-beleid.
Bespreking
De incidentie van grote amputaties van de onderste extremiteiten op Curaçao (60/100.000 inwoners) al dan niet gerelateerd aan diabetes mellitus is zeer hoog in vergelijking met Nederland (20/100.000 volgens de Nederlandse richtlijn amputatie en prothesiologie van 2020). Goede maatschappelijke participatie van geamputeerde patiënten wordt in grote mate bepaald door de kwaliteit van de prothesevoorziening.
Als gevolg van bezuinigingen door de zorgverzekeraar is de kwaliteit van de prothesiologie op Curaçao in de afgelopen jaren naar het niveau van onderontwikkelde landen gezakt
Iedere patiënt met een amputatie verwacht een adequate en moderne prothese te krijgen om optimaal te kunnen functioneren. Patiënten hebben immers toegang tot internet en kunnen zien welke mogelijkheden er zijn op het gebied van prothesen. Ook kennen ze mensen die moderne prothesen dragen en willen zelf ook een goede prothese hebben. Het is ook logisch dat in geval van slijtage de patiënt een nieuwe voorziening tijdig wil hebben en niet jaren moet wachten op vervanging van de oude prothese. Echter, met de door SVB gehanteerde tariefstelling is deze mogelijkheid niet aanwezig. Vaak zal de patiënt tot vijf jaar moeten wachten alvorens een nieuwe prothese aangemeten kan worden. Indien de prothese niet meer past of versleten is binnen die vijf jaar kan de patiënt geen aanspraak maken op een nieuwe. Deze situatie is naar mijn mening onacceptabel.
Het fonds voor bijzondere ziektekosten (AVBZ) waaruit de orthopedische hulpmiddelen zouden moeten worden bekostigd werd bijna tien jaar geleden overgeheveld naar een ‘schommel- fonds’ voor algemene doelen, beheerd door de SVB, waardoor de bekostiging van (orthopedische) hulpmiddelen en woonvoorzieningen in het gedrang kwam. Via particuliere initiatieven waaronder de oprichting van een speciaal fonds voor de verstrekking van hulpmiddelen aan patiënten die geen aanspraak kunnen maken op een adequate prothese, zijn we nu bezig om deze situatie te veranderen. Hierbij worden twee voornaamste doelen nagestreefd:
- Het praktisch (o.a. financieel) en juridisch bijstaan van personen die vergoeding van Bijzondere Ziektekosten niet krijgen voornamelijk als gevolg van het genoemde ‘Schommelfonds’.
- Het bewerkstelligen dat Bijzondere Ziektekosten weer zullen worden uitgekeerd zoals vóór 2013 het geval was onder de Landsverordening Algemene Verzekering Bijzondere Ziektekosten middels alle wettige middelen waaronder een verzoek aan het Gerecht tot herstel van het AVBZ-fonds als onafhankelijk fonds en derhalve het verwijderen van dit AVBZ-fonds uit het bij de Landsverordening Basisverzekering Ziektekosten ingestelde ‘Schommelfonds’ en voorts om het AVBZ-fonds onder beheer te brengen van een onafhankelijke Uitvoeringsorganisatie (UO).
De realiteit anno 2022 is dat Curaçao over de technische mogelijk- heden en de professionele knowhow beschikt om prothesen van de beste kwaliteit en hoog niveau te leveren. De praktijk leert echter dat als gevolg van de gebrekkige bekostigingssystematiek en het willekeurige beleid van de SVB als grootste zorgverzekeraar, de kwaliteit van de prothesiologie op Curaçao in de afgelopen jaren naar het niveau van onderontwikkelde landen is gezakt. We hopen met bovengenoemd particulier initiatief een bijdrage te kunnen leveren aan een betere kwaliteit van zorg op Curaçao zodat de patiënten de juiste voorzieningen kunnen krijgen, waar ze recht op hebben.

