Zelfmanagement is een belangrijk thema binnen de zorg. Het wordt omschreven als het in staat zijn om zelf richting te geven aan datgeen wat nodig is om met een chronische aandoening om te gaan en deze in te passen in het dagelijks leven. Dat geldt ook voor medicatiegebruik. De revalidatieverpleegkundige heeft een belangrijke adviserende en coachende rol bij het ontwikkelen van medicatie-zelfmanagement. Hoe ziet de revalidatieverpleegkundige die rollen?
Auteur
F.C.L.M. (FEMKE) NABBE
Verpleegkundige HBO, Tolbrug Revalidatie, Jeroen Bosch Ziekenhuis, ‘s-Hertogenbosch
S. (SANNE) STRIK
Verpleegkundige HBO, Tolbrug Revalidatie, Jeroen Bosch Ziekenhuis, ‘s-Hertogenbosch
A.J. (MARGOT) BOEZER
Verpleegkundige HBO, Tolbrug Revalidatie, Jeroen Bosch Ziekenhuis, ‘s-Hertogenbosch
DR. A.A. (ANNETTE) VAN KUIJK
Revalidatiearts, Tolbrug Revalidatie, Jeroen Bosch Ziekenhuis, ‘s-Hertogenbosch
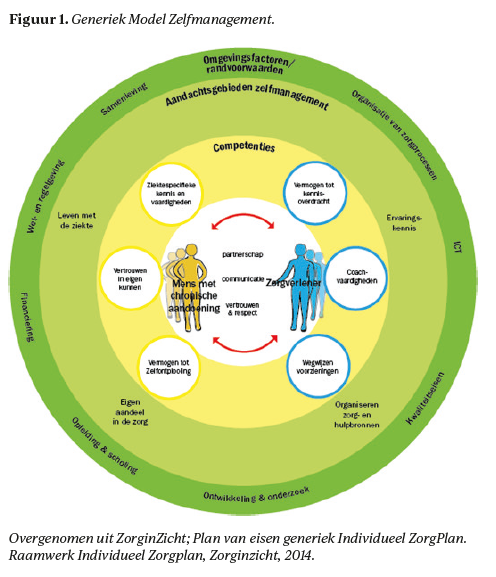
Zelfmanagement is een steeds belangrijker thema binnen de zorg.1-3 Zelfmanagement wordt door het Centraal Begeleidingsorgaan (CBO) omschreven als het in staat zijn om zelf richting te geven aan datgene wat nodig is om met een chronische aandoening om te gaan en deze in te passen in het dagelijks leven.4 Om zelfmanagement in de dagelijkse praktijk vorm te geven, heeft het CBO het Generiek Model Zelfmanagement (GMZ) ontwikkeld (figuur 1).5 Dit model is bedoelt als denkkader voor zorgverleners om zelfmanagementvaardigheden van patiënten te stimuleren door het inzetten van de zorgverlener-gerelateerde competenties: kennis overdragen, zorgen voor voldoende zorg- en hulpbronnen, en coachvaardigheden.5 Het model benoemt ook drie patiënt-gerelateerde competenties die van invloed zijn op de inzet van deze zorgverlener-gerelateerde competenties, namelijk vertrouwen in eigen kunnen, het vermogen tot zelfontplooiing, en ziektespecifieke kennis en vaardigheden.5 Als de zorgverlener deze competenties herkent, en in staat is aan te sluiten bij de behoefte en de competenties van de patiënt, zorgt dit voor grotere betrokkenheid van de patiënt bij zijn eigen zorgtraject.6-9 Dit geeft de patiënt een goede uitgangspositie voor gezamenlijke besluitvorming en het ontwikkelen van zelfmanagementvaardigheden.6,8-10
Zorgen voor je eigen medicatie in je dagelijks leven
De patiënt leren zorgdragen voor zijn eigen medicatie is een belangrijk onderdeel van de werkzaamheden van de revalidatieverpleegkundige (RV). Het doel van deze medicatie-zelfmanagementtraining is dat de patiënt thuis op een veilige en bij zijn leven passende manier voor zijn medicatie zorgt. Uit het veiligheidsmanagementsysteem van het Jeroen Bosch Ziekenhuis bleek echter dat 15% van de incidenten die gemeld worden tijdens klinische opname te maken heeft met het niet innemen van medicatie bij medicatie in eigen beheer tijdens de weekenden thuis.11 De Hospital Admissions Related to Medication (HARM) studie laat zien dat in de thuissituatie onjuist medicijngebruik grote gevolgen heeft.12 Vijfenveertig procent van de ineffectiviteit van geneesmiddelen wordt toegeschreven aan fouten in het medicatiegebruik en van alle potentieel vermijdbare geneesmiddel-gerelateerde ziekenhuisopnamen houdt 15% verband met therapie-ontrouw en 7% met incorrect gebruik van geneesmiddelen.12 Om het zelf zorgdragen voor medicatie thuis en in eigen beheer te verbeteren, is het belangrijk zicht te krijgen hoe RV’s werken bij medicatie-zelfmanagementtraining. Welke competenties uit het GMZ zetten zij in bij de gezamenlijke besluitvorming en de daaropvolgende medicatie-zelfmanagementtraining? Zo wordt zichtbaar aan welke competenties specifiek gewerkt moet worden om deze training effectiever te laten verlopen en is een gerichte verbeteraanpak mogelijk.
‘Revalidatieverpleegkundigen
vinden medicatiezelfmanagementtraining
een belangrijk onderdeel van hun werk’
Het onderzoek
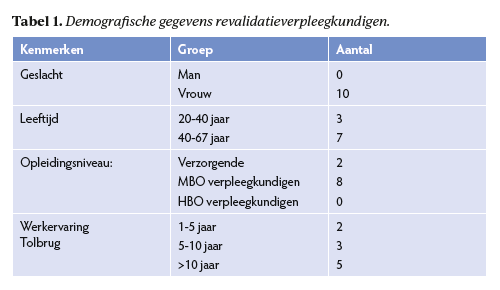
Om dit te onderzoeken werd in de periode van januari tot juni 2020, een kwalitatief, inventariserend onderzoek verricht onder RV’s van de klinische revalidatieafdeling van Tolbrug, Jeroen Bosch Ziekenhuis te ’s-Hertogenbosch,13,14 Van te voren was goedkeuring en een niet WMO-plichtig verklaring verkregen. RV’s en verzorgenden die minimaal één jaar en minimaal twintig uur per week op deze afdeling werkten en die bevoegd waren om medicatie te verstrekken, werden benaderd. Vierentwintig van de in totaal dertig klinische RV’s en verzorgenden, waren ‘bevoegd voor het verstrekken van medicatie’; tien gaven toestemming voor deelname (tabel 1).
Op basis van de patiënt-gerelateerde competenties uit het GMZ en de patiëntpopulatie van de afdeling werden drie geanonimiseerde casusbeschrijvingen gemaakt. Op deze afdeling revalideren vooral mensen met motorische en/of cognitieve beperkingen als gevolg van een beroerte, niet aangeboren hersenletsel, of een langdurige IC-opname.
De focus bij casus 1 ligt op het vertrouwen in eigen kunnen van de patiënt. Dit uit zich in het maken van keuzes en besluiten, nemen van verantwoordelijkheid voor zelfzorg, en het omgaan met tegenslagen.5
De focus bij casus 2 ligt op het vermogen tot zelfontplooiing van de patiënt. Dit uit zich in het onderkennen en gebruiken van eigen kwaliteiten en beperkingen.5
De focus bij casus 3 ligt op specifieke kennis over de ziekte en vaardigheden om met de ziekte om te gaan. Dit uit zich in het zelf herkennen en monitoren van aandoening-gerelateerde symptomen, goed hanteren van medicatie en indien nodig het aanpassen van het eigen medicatieplan.5
Aan de hand van een vragenlijst met bijbehorende antwoordsleutel werd door twee onderzoekers (FN, SS) onafhankelijk van elkaar beoordeeld of RV‘s de patiënt-gerelateerde competenties herkenden en of zij de intentie hadden de zorgverlener-gerelateerde competenties in te zetten bij de medicatie-zelfmanagementtraining.14
Herkennen van patiënt-gerelateerde competenties
Uit het onderzoek komt naar voren dat alle RV’s veilig medicijngebruik door patiënten thuis en de daarbij passende medicatie-zelfmanagementtraining een belangrijk onderdeel van hun werk vinden. Zij vinden dat deze training plaats moet vinden onder begeleiding van een RV.
Bij de gezamenlijke besluitvorming en de daaropvolgende medicatie-zelfmanagementtraining hebben de RV’s oog voor twee van de drie patiënt-gerelateerde competenties uit het GMZ.5 Alle RV’s herkenden het wanneer een patiënt geen vertrouwen in eigen kunnen heeft. Bij het ontbreken van vermogen tot zelfontplooiing herkenden zeven van de tien RV’s dat er in de betreffende casus cognitieve problemen zijn die het aanleren van veilig medicatiebeheer en -gebruik kunnen beïnvloeden. RV’s weten dus in wisselende mate het verband te leggen tussen de veranderde cognitieve vaardigheden van een patiënt en de gevolgen daarvan voor medicatie-zelfmanagementtraining. Uit de gegeven antwoorden blijkt dat de RV’s weinig aandacht hebben voor het achterhalen van de medicatie-specifieke kennis en vaardigheden van patiënten. Geen van de betrokken RV’s vermeldt na te vragen bij de patiënt of deze weet welke medicatie hij gebruikt en waarvoor. Wellicht gaan zij ervanuit dat de patiënt deze kennis al heeft uit het voorliggende ziekenhuistraject. In dit onderzoek wordt dit echter niet door hen nagevraagd bij de patiënt of diens belangrijke naaste.
Inzetten van zorgverlener-gerelateerde competenties
Alle RV’s gaven aan voldoende coachvaardigheden te hebben om de patiënt te begeleiden. Het achterhalen van, en het aansluiten bij de doelen van de patiënt, en het vermogen tot kennisoverdracht van de aan te leren handelingen, werden genoemd als in te zetten competenties bij het coachen.
Kijkend naar de competentie zorgen voor voldoende zorg- en hulpbronnen, noemen RV’s uitsluitend het betrekken van het systeem van de patiënt als belangrijke succesfactor voor medicatie in eigen beheer. Geen van de RV’s zegt iets over het belang van informeren naar en gebruik van ziektespecifieke kennis van medicatie. Ook hier lijken RV’s zich dus onvoldoende bewust van hun eigen rol bij het informeren van de patiënt over diens ziekte en de daaraan gerelateerde medicatie. Het succes van zelfmanagement van de patiënt is hier echter wel van afhankelijk, immers alleen samen met een op maat geïnformeerde patiënt kan gezamenlijke besluitvorming plaatsvinden.9,10,17 Hierbij komen patiënt en RV samen tot een besluit en stemmen zij gezamenlijk een behandeling of doel af.9,10 Zo wordt draagvlak gecreëerd voor de training en gedragsverandering.6-10,17 Belangrijk randvoorwaarde is dat de RV zelf voldoende kennis heeft van het onderwerp, of die kennis elders weet te vinden.10,17 Voor effectieve medicatie-zelfmanagementtraining is het dus noodzakelijk dat RV’s naast het coachen, ook tijd, oog en kennis krijgen voor deze adviesrol.
Ervaren belemmeringen
De RV’s zien cognitieve problematiek als belemmerende factor bij medicatie-zelfmanagementtraining. Zij geven aan dat patiënten met verminderde intrinsieke motivatie en verminderde zelfontplooiing (onder andere inzicht in eigen kunnen) moeilijk te begeleiden zijn. Hoewel RV’s aangeven voldoende expertise en ervaring te hebben met coachen, hebben ze juist bij deze patiënten behoefte aan meer achtergrondinformatie, overleg en kennisuitwisseling. Zij geven aan deze achtergrondinformatie nodig te hebben om de onderliggende problematiek helder te krijgen en aan te kunnen sluiten bij de behoefte van de patiënt. Door onderling overleg en kennisuitwisseling ontstaat bewustwording over de complexiteit van het probleem en worden onderling knelpunten bespreekbaar gemaakt.
De helft van de RV’s benoemt afstemming met collega’s, inclusief het ontvangen van feedback, als belangrijkste hulpbron bij het coachen.
Deze bereidwilligheid om zich te verdiepen in coachvaardigheden creëert een waardevol draagvlak voor verbetering. Het verschilt vervolgens per RV wat nodig is bij de aanpak van het onderliggend probleem. Waar de een behoefte heeft aan kennis vergaren, heeft de andere behoefte aan oefenen en feedback. Om optimale begeleiding te bieden, zal maatwerk nodig zijn. Coaching on-the-job lijkt een passende manier van ondersteuning om het vaardigheidsniveau en het zelfvertrouwen te vergroten.15,16
Beschikbare tijd wordt door RV’s genoemd als andere belemmerende factor. Vier van de tien RV’s geven aan zichzelf bij medicatietraining in tijd belemmerd te voelen. Zij geven aan dat het achterhalen van de juiste informatie en het betrekken van het systeem van de patiënt tijd kost, die er niet altijd is. Ook bij het waarborgen van medicatieveiligheid, bijvoorbeeld voor het creëren van controlemomenten, benoemen zij het belang van beschikbare tijd.
Deze studie is uitgevoerd bij RV’s in de klinische setting. Het geeft inzicht welke competenties uit het GMZ RV’s belangrijk vinden bij medicatie-zelfmanagementtraining. Het laat ook zien aan welke competenties specifiek gewerkt moet worden om deze training effectiever te laten verlopen in deze revalidatiesetting. Hierdoor is in deze setting een gerichte verbeteraanpak mogelijk.
Concluderend vinden RV’s training ‘medicatie in eigen beheer’ belangrijk en zien zij voor zichzelf een coachende rol weggelegd. Bij patiënten met beperkt ziekte-inzicht en motivatie zijn RV’s echter onzeker over hun coachende vaardigheden en hebben zij behoefte aan meer tijd, overleg met, en ondersteuning van elkaar.
RV’s lijken bij medicatie-zelfmanagementtraining weinig oog te hebben voor hun adviseursrol; het achterhalen en verbeteren van de medicatie-specifieke kennis en vaardigheden bij hun patiënt. Het succes van samen beslissen en zelfmanagementtraining is echter afhankelijk van deze medicatie-specifieke kennis en vaardigheden bij de patiënt. Daarom is het specifiek in de klinische revalidatiesetting belangrijk expliciet tijd en aandacht te besteden aan het ontwikkelen van deze rol van de RV’s.
Dankbetuiging
Dit onderzoek is mede tot stand gekomen dankzij de bijdrage van de Ipsen innovatieprijs.
Referenties
- Integraal Zorg Akkoord. Ministerie van Volksgezondheid, Wetenschap en Sport, september 2022.
- Movisie, kennis en aanpak van sociale vraagstukken. Wat werkt bij eigen regie. Ministerie van Volksgezondheid, Wetenschap en Sport, november 2017. https://www.movisie.nl/sites/movisie.nl/files/publication-attachment/Publicatie-wat-werkt-bij-eigen-regie%20%5BMOV-13463706-1.0%5D.pdf
- Werkgroep Zorg 2025, Coaching Who Cares? 2015. https://www.wz2025.nl/wp-content/uploads/2018/09/Coaching-Who-Cares.pdf
- Centraal Begeleidings Orgaan (CBO). Zelfzorg Ondersteund: Zorgmodule zelfmanagement 1.0, januari 2016. https://zelfzorgondersteund-instrumentenkiezer.nl/wp-content/uploads/2016/02/Zorgmodule_Zelfmanagement_1.0.pdf
- Centraal Begeleidings Orgaan (CBO). Zelfzorg Ondersteund: Generieke Model Zelfmanagement, februari 2016. https://zelfzorgondersteund-instrumentenkiezer.nl/generieke-model-zelfmanagement/
- Vincent A, Sanchez Birkhead A. Evaluation of the effectiveness of nurse coaching in improving health outcomes in chronic conditions. Holistic Nursing Practice 2013;27(3):148-61. doi:10.1097/HNP.0b013e31828a095c.
- Stacey D, Bennett C, Barry M, Col N, Eden K, Holmes-Rovner M, Llewellyn-Thomas H, Lyddiatt A, et al. Decision aids for people facing health treatment or screening decisions. Cochrane Database of Systematic Reviews 2011;10:CD001431.
- Boehmer KR, Gionfriddo MR, Rodriguez-Gutierrez R, Moain Abu Dabrh Abd A, Leppin L , Hargraves I, May CR, Shippee ND, Castaneda-Guarderas A, Zeballos Palacios C, Bora P , Erwin P, and Montori VM. Patient capacity and constraints in the experience of chronic disease: a qualitative systematic review and thematic synthesis. BMC Family Practice 2016;17:127 doi10.1186/s12875-016-0525-9.
- Elwyn G, Frosch D, Thomson R, Joseph-Williams N, Lloyd A, Kinnersley P, et al. Shared Decision Making: A Model for Clinical Practice. J Gen Intern Med 2012;27(10):1361–7. doi:10.1007/s11606-012-2077-6.
- Friesen-Stroms JHHM, Bours GJJW, van der Weijden T, Beurskens AJHM. Shared decision making in chronic care in the context of evidence based practice in nursing. Int J Nursing Studies 2015;52:393-402. doi10.1016/.
- Rapportage Veiligheid Incidenten Melden (VIM), Tolbrug/Jeroen Bosch Ziekenhuis ‘s-Hertogenbosch, 2021.
- Van den Bemt PM, Egberts TC. Hospital admissions related to medication (HARM eindrapport). Nederlandse Vereniging van Ziekenhuisapothekers/Orde van Medisch Specialisten (FMS), Utrecht 2006.
- Verhoef J, Kuiper C, Neijenhuis K, Dekker-Van Doorn C, & Rosendal. Praktijkgericht onderzoek. Amsterdam: Boom, 2016.
- Baarda D, de Goede M, Teunissen J. Basisboek: Kwalitatief onderzoek (2e druk). Groningen: Wolters-Noordhoff, 2005.
- Norman SL, Taha AA. Delirium knowledge, self-confidence, and attitude in pediatric intensive care nurses. J Pediatr Nurs 2019;46:6-11
- Mickelson RS, Holden RJ. Medication Adherence: staying within the boundaries of safety. Ergonomics 2018;61(1):82–103. doi:10.1080/00140139.2017.1301574.
- Ryan RM, Deci EL. Self-determination theory and the facilitation of intrinsic motivation, social development, and well-being. Am psychol 2000;55(1):68-78.
Casussen
Hieronder zijn de drie casussen en vragen weergegeven. Bij alle casussen behoren dezelfde vragen.
Casus 1: meneer Janssen
Meneer Janssen is 70 jaar en sinds vier weken opgenomen bij Revalidatiecentrum Tolbrug. Hij is opgenomen in verband met een CVA rechts. Meneer is getrouwd en heeft twee volwassen uitwonende kinderen.
Aan het begin van de opname had meneer forse woordvindproblemen, een parese van de rechterhand en maakte hij een hoge transfer met de revalidatieverpleegkundige. Tevens vergat meneer regelmatig zijn linker lichaamshelft tijdens het rijden met de rolstoel (neglect links).
Nu vier weken later loopt meneer zelfstandig met een eifel en let hij beter op zijn linkerhelft. De functie in zijn hand is dusdanig verbeterd dat meneer zelf dingen vast kan pakken (klemmen). Meneer past een goede compensatiestrategie toe, waarvoor hij aandacht heeft voor zijn linkerzijde. Het valt op dat meneer veel om bevestiging vraagt en in eerste instantie denkt dat hij iets nieuws niet kan.
Over twee weken zal hij met ontslag gaan en van tevoren moet er nog duidelijkheid ontstaan over hoe meneer de medicatie thuis wil gaan regelen. Er is al eerder gesproken over medicatiehantering in de thuissituatie, waarbij partner heeft aangegeven dat ze hoopt dat meneer dit zelf kan gaan doen, omdat partner vier dagen in de week werkt. Jij bent EVV-er van meneer en gaat het gesprek aan over medicatiehantering. Meneer snapt de wens van partner en wil ook zelf zijn medicatie hanteren, maar geeft aan dat hij dit niet kan. Dus dat het de moeite niet is om te proberen. Als meneer even naar het toilet is geeft partner aan dat meneer onzeker is, omdat hij niet alles duidelijk in beeld heeft (neglect).
Casus 2: mevrouw Pieters
Mevrouw Pieters is 50 jaar en sinds vier weken opgenomen bij Revalidatiecentrum Tolbrug. Zij is opgenomen in verband met een subarachnoïdale bloeding (SAB). Mevrouw heeft milde woordvindproblemen en een parese aan haar rechterhand. In de hand van mevrouw zit wel functie. Mevrouw heeft kortetermijngeheugenproblemen. Mevrouw loopt onder supervisie van een revalidatieverpleegkundige met een eifel.
In de voorgeschiedenis heeft mevrouw een hoge bloeddruk en diabetes type 2.
Mevrouw is alleenstaand en woont in een appartementencomplex waar een lift aanwezig is.
Mevrouw is twee weken opgenomen en heeft te horen gekregen dat ze over een week met ontslag kan. Mevrouw haar huidige functioneren is vooruitgegaan ten opzichte van opname. Mevrouw loopt momenteel zelfstandig en haar handfunctie is verder vooruitgegaan. Haar handfunctie is dusdanig vooruit gegaan dat mevrouw zelfstandig haar veters kan strikken en verpakkingen open kan maken.
Mevrouw blijft een hoge bloeddruk houden waarvoor ze gedurende opname extra medicatie heeft gekregen.
Jij bent werkzaam in de late dienst en je meet de bloeddruk van mevrouw. De bloeddruk van mevrouw is wat aan de hoge kant. Mevrouw geeft aan het vervelend te vinden dat het zo hoog blijft, maar dat dat waarschijnlijk komt omdat ze opgenomen is op de Tolbrug. Mevrouw benoemt dat ze blij is dat ze binnenkort naar huis kan en geen medicatie meer hoeft te slikken. Hierna vertelt mevrouw dat ze blij is om haar gewone leven weer op te pakken, zodat de dagen niet zo lang duren. Ze wil weer met de auto naar het werk gaan en hele dagen gaan werken. Tussendoor zal ze terugkomen voor therapieën.
Casus 3: mevrouw Klaasen
Mevrouw Klaassen is 40 jaar en opgenomen bij Revalidatiecentrum Tolbrug. Ze is opgenomen in verband met een CVA links. Mevrouw heeft een parese van de rechterarm en -been. Mevrouw kan haar arm en hand wat bewegen en haar been kan ze een beetje van de grond tillen. Mevrouw maakt met behulp van een revalidatieverpleegkundige een half hoge transfer. Mevrouw heeft geen problemen met communiceren en begrijpen.
Mevrouw is getrouwd en woont samen met haar man in een appartement.
Mevrouw is inmiddels zes weken opgenomen en heeft vooruitgang geboekt. Mevrouw loopt inmiddels zelfstandig met een stok. En kan haar hand en arm actief inzetten. Mevrouw kan verpakkingen openen en grote voorwerpen vastpakken. Tijdens opname is gebleken dat mevrouw wat gehaast is. Tevens is mevrouw enkele keer zelfstandig gaan lopen, ondanks dat dit nog niet de bedoeling was, hierdoor is mevrouw enkele keren gevallen.
Mevrouw ervaart geen veranderingen meer dan voor de opname, alleen dat ze met stok loopt.
Als EVV-er van mevrouw heb je samen met partner een gesprek op haar kamer. Hierin komt naar voren dat partner zich zorgen maakt over de hantering van de medicatie als mevrouw thuis is. Mevrouw geeft aan dat dit allemaal wel goed gaat komen en de medicijnen wel in zal nemen wanneer het moet. Mevrouw vindt thuiszorg niet nodig voor medicatie, als het maar op een briefje staat. Tijdens het gesprek is mevrouw enkele keren afgeleid doordat haar kamergenoot binnenkomt en partner enkele keren gebeld werd.
Vragen per casus:
1. Is deze casus helder?
2. Welke essentiële informatie voor deze casus zou je nog willen achterhalen en waarom?
3. Wat roept deze casus bij je op? (in eigen woorden)
4. Hoe zou je het gesprek aan gaan over medicatie in eigen beheer met deze patiënt?
5. Wat is er nodig om in deze casus een besluit te nemen over medicatie in eigen beheer?
6. Welke vervolgstappen zou je voor ontslag nog willen maken/arrangeren?
7. Heb jij als revalidatieverpleegkundige voldoende ervaring en expertise om deze patiënt op een (voor jouw gevoel) juiste manier begeleiding te bieden rondom medicatie in eigen beheer?
8. Welke aspecten vind je het lastigst bij het coachen/begeleiden van een patiënt?
9. Ervaar je belemmeringen bij de begeleiding van medicatie in eigen beheer? (persoonlijk/randvoorwaarden/setting etc.) Zo ja, welke?
10. Hoe zou jij als revalidatieverpleegkundige ondersteund willen worden in de begeleiding van de patiënt? Wat en waarom heb jij dit nodig? (denk hierbij zonder beperkingen, alles is mogelijk)
11. Wat is voor jou als revalidatieverpleegkundige de complexiteit om de patiënt uit de casus te begeleiden en waarom? Gebruik hierbij een score van 1 tot 10.
1= weinig complex 5= gemiddeld complex 10= zeer complex
Antwoordsleutel
Antwoordsleutel casus meneer Janssen: Vertrouwen in eigen kunnen
Binnen deze casus is een competentie van het Generieke Zelfmanagement Model verwerkt, genaamd ‘vertrouwen in eigen kunnen’. Dit is een competentie die de patiënt moet hebben voordat er in samenwerking met de revalidatieverpleegkundige gewerkt kan worden aan zelfmanagement. Als een patiënt vertrouwen heeft in eigen kunnen is het maken van keuzes en verantwoordelijkheid nemen voor zelfzorg, omgaan met tegenslagen en de besluitvaardigheid vergroot. Als deze aspecten aanwezig zijn wordt het makkelijker om zelfmanagement toe te passen door de patiënt (Centraal BegeleidingsOrgaan (CBO), 2014; Zelfzorg Ondersteund-instrumentenkiezer, z.d).
Het beoogde resultaat is:
– Er word door de revalidatieverpleegkundige opmerkt dat meneer geen vertrouwen heeft in zijn eigen kunnen en daarop inspeelt.
– De revalidatieverpleegkundige past coachvaardigheden toe om vertrouwen te creëren bij de patiënt door de term coachen te benoemen en doorvraagt/achterhaalt wat de patiënt wil.
– De revalidatieverpleegkundige wil weten wat de patiënt al weet over de medicatie en vraagt na wat de patiënt nodig heeft.
-De revalidatieverpleegkundige geeft aan de partner te willen betrekken bij het proces van medicatie eigen beheer.
– De revalidatieverpleegkundige wil meer informatie hebben over de cognitie of geheugenproblemen, zodat ze een betere inschatting kunnen maken welke begeleiding er nodig is.
Antwoordsleutel mevrouw Pieters: Ziektespecifieke kennis en vaardigheden
Binnen deze casus is een competentie van het Generieke Zelfmanagement Model verwerkt, genaamd ‘ziektespecifieke kennis en vaardigheden’. Dit is een competentie die de patiënt moet hebben voordat er in samenwerking met de revalidatieverpleegkundige gewerkt kan worden aan zelfmanagement. Als een patiënt in bezit is van ziektespecifieke kennis en vaardigheden zorgt dit ervoor dat de ziekte meer begrepen wordt, mogelijke gevolgen voorkomen kunnen worden en er weloverwogen besluiten genomen kunnen worden. Als de patiënt zelf zijn symptomen kan herkennen en monitoren, medicatie goed kan hanteren en behandelplan zelf aan kan passen en zijn leefstijl aan kan passen en bevorderen indien nodig dan kan er makkelijker zelfmanagement toegepast worden (CBO, 2014; Zelfzorg Ondersteund-instrumentenkiezer, z.d).
Het beoogde resultaat is:
– De revalidatieverpleegkundige merkt op dat mevrouw geen kennis heeft over de ziekte en medicatie heeft (hoge bloeddruk)
– De revalidatieverpleegkundige merkt op dat mevrouw geen ziekte-inzicht heeft (ze weet niet dat ze niet functioneert als voorheen en niet mag autorijden etc.).
– De revalidatieverpleegkundige biedt aan om informatie en uitleg te geven over medicatie
– De revalidatieverpleegkundige past coachvaardigheden toe om vertrouwen te creëren bij de patiënt door de term coachen te benoemen en doorvraagt/achterhaalt wat de patiënt wil.
– De revalidatieverpleegkundige vraagt zich af of er familie of een ander sociaal netwerk is
– De revalidatieverpleegkundige vraagt zich af hoe de cognitie van mevrouw is, zodat ze een betere inschatting kunnen maken welke begeleiding er nodig is
Antwoordsleutel mevrouw Klaassen: Vermogen tot zelfontplooiing
Binnen deze casus is een competentie van het Generieke Zelfmanagement Model verwerkt, genaamd ‘vermogen tot zelfontplooiing’. Dit is een competentie die de patiënt moet hebben voordat er in samenwerking met de revalidatieverpleegkundige gewerkt kan worden aan zelfmanagement. Als een patiënt het vermogen heeft tot zelfontplooiing dan kan hij gebruik maken van zijn eigen kwaliteiten en deze inzetten voor een bevredigend leven. De patiënt kent zijn eigen beperkingen en kan deze bespreekbaar maken met de omgeving. Hierdoor kan er gebruikt worden van de eventueel benodigde hulpmiddelen, voorzieningen en vaardigheden, zodat er omgegaan kan worden met de nieuwe situatie waardoor er zelfmanagement bevorderd wordt (CBO, 2014; Zelfzorg Ondersteund-instrumentenkiezer, z.d).
Het beoogde resultaat is:
– Er wordt door de revalidatieverpleegkundige opgemerkt dat mevrouw niet reflecteert op handelen (geen ziekte-inzicht).
– De revalidatieverpleegkundige doet navraag bij mevrouw of ze kennis heeft over de medicatie (kennis toetsen).
– De revalidatieverpleegkundige past coachvaardigheden toe om vertrouwen te creëren bij de patiënt door de term coachen te benoemen en doorvraagt/achterhaalt wat de patiënt wil.
– De revalidatieverpleegkundige geeft aan dat het meerwaarde heeft om te oefenen met medicatie in eigen beheer en dat mevrouw uitleg moet krijgen over medicatie.
– De revalidatieverpleegkundige geeft aan de partner te willen betrekken bij het proces van medicatie eigen beheer.
– De revalidatieverpleegkundige vraagt zich af hoe de cognitie van mevrouw is, zodat ze een betere inschatting kunnen maken welke begeleiding er nodig is.
Gerelateerde artikelen NTR
Complexe problemen vragen niet om expertise maar om vakmanschap

Welbevinden en ondersteuningsbehoeften vragen (meer) aandacht; een vergelijking van ouders van kinderen met en zonder beperking!

‘Bij het voorschrijven van medicatie moet het soort pijn leidend zijn voor de keuze van het middel’

Patiënten leren omgaan met medicatie in de klinische revalidatie; tussen protocol en praktijk
Gerelateerde artikelen Revalidatie Magazine

Van stilzitten naar stappen zetten
Leer en Innovatie Team maakt revalidatiesector aantrekkelijker voor studenten

Terugblik op de brand bij Klimmendaal: ‘Ineens roken we een rare lucht’